Из всех опухолей центральной нервной системы на опухоли спинного мозга приходится от 1,4 % до 10 % [1, 2, 3, 4, 8]. Оперируя опухоль спинного мозга, хирург всегда стремится провести его декомпрессию, тотально удалить новообразование и, по возможности, избежать развития нового неврологического дефицита. Но нередко оперативные вмешательства по поводу спинальных опухолей, в связи с их анатомической локализацией и распространенностью представляют серьезную сложность для их удаления. Это приводит к повышенному числу интра- и послеоперационных осложнений, купирование которых увеличивает послеоперационный койко-день, требует серьезных экономических затрат и ухудшает качество жизни больных. Всё это обуславливает актуальность и большое социальное значение данной проблемы [2]. У длительно живущих пациентов, перенесших операцию по резекции опухоли спинного мозга, понятие «качества жизни» выходит на первое место, а усугубление или появление нового сенсомоторного дефицита драматическим образом влияет на физическое и моральное состояние оперированных. Поэтому, чрезвычайно важным является клинический и функциональный статус, в котором пациент окажется в результате лечения после операции. Появление после операции грубого тетрапареза или тетраплегии в ряде случаев в послеоперационном периоде из-за присоединения интеркуррентных заболеваний может вести и к гибели больного [3].
Все это обосновывает проведение анализа возникающих осложнений при резекции опухолей спинного мозга и побудительной основой для разработки более щадящих методов их удаления и, возможно, изменения тактики лечения и, в конечном счете, для уменьшения частоты их развития [1, 5, 6, 9].
Цель работы. Изучить характер, структуру и частоту осложнений, возникающих после удаления опухолей спинного мозга.
Материалы и методы исследования
Всего за последние 13 лет (2000-2012 г.г.) в клинике нейрохирургии Новосибирского НИИТО получили хирургическое лечение 467 больных с опухолями спинного мозга, из них 356 человек имели экстрамедуллярные опухоли и 111 – интрамедуллярные новообразования. Использованы клинические, неврологические электрофизиологические (интраоперационный контроль ССВП), радиологические (МСКТ, МР-визуализация, в том числе, с контрастными методиками и сосудистыми программами, рентгенологические), лабораторные методы диагностики.
Математико-статистический анализ полученных результатов выполнен методами описательной, параметрической и непараметрической статистики с использованием стандартного пакета программ «STATISTICA 7.0 for Windows XP» для персональных компьютеров с использованием специализированных руководств (Ю.Н. Тюрин, А.А. Макарова, 1995; Медик В.А., Токмачев М.С., Фишман Б.Б., 2001; Зайцев В.М., Лифляндский В.Г., Маринкин В.И., 2003; Калиниченко А.В., Чебыкин Д.В., Аверьянова Т.А., 2006). Сравнение вариационных рядов осуществлялось с помощью параметрических критериев и непараметрических: c2 – критерия знаков для малых по объему выборок, F – критерия точного метода Фишера, t – критерия Стьюдента.
Результаты исследования и их обсуждение
Все возникшие осложнения после удаления опухолей спинного мозга классифицированы нами следующим образом:
1. По времени возникновения:
А. Интраоперационные осложнения.
Б. Ранние – до 1 месяца с момента проведения операции.
В. Поздние – спустя 1 месяц после оперативного вмешательства.
2. Осложнения со стороны спинного мозга:
А. Неврологические нарушения.
Б. Отек спинного мозга.
3. Осложнения неинфекционного характера области хирургического вмешательства:
А. Послеоперационная ликворея.
В. Гематомы позвоночного канала в зоне оперативного вмешательства.
С. Формирование ликворных кист в эпидуральном и межмышечном пространстве (псевдомиелорадикулоцелле).
4. Осложнения области хирургического вмешательства инфекционного характера:
А. Поверхностная инфекция разреза.
Б. Глубокая инфекция разреза.
5. Гнойные инфекционные осложнения со стороны центральной нервной системы
А. Гнойные менингиты.
Б. Гнойные миелиты.
В. Гнойные менинго-энцефалиты.
6. Экстрамедуллярные осложнения:
А. Воздушная венозная эмболия.
Б. Тромбэмболия легочной артерии.
В. Назокоминальная пневмония.
Г. Трофические нарушения (пролежни).
Д. Сепсис.
Е. Инфекция мочевыделительной системы.
И. Парез кишечника
7. Осложнения со стороны позвоночника (ортопедические осложнения):
А. Кифозы.
Б. Сколиозы.
В. Функциональная нестабильность.
Интраоперационные осложнения при удалении новообразований спинного мозга были представлены только венозной воздушной эмболией (ВВЭ). Она по своему характеру не была массивной и диагностирована во время операции у 10 из 135 больных, оперированных в положении «сидя», что составило 7,4 %, а среди всех 467 пациентов – в 2,1 % случаев.
Основное количество осложнений после резекции первичных опухолей спинного мозга развилось в раннем послеоперационном периоде, частота их встречаемости составила 34,3 % (160 случаев). Из них основное количество (n = 154) носило легкий характер и лишь 6 (1,3 %) явились причиной летального исхода.
В позднем послеоперационном периоде встречались два вида осложнений – формирования ликворных кист в эпидуральном и межмышечном пространстве (пссевдомиелорадикулоцелле) и различные деформации позвоночника. Они диагностированы у 48 (10,3 %) оперированных.
Осложнения со стороны спинного мозга. Проведен анализ неврологических нарушений, возникающих после удаления первичных новообразований спинного мозга у 234 человек (6 детей – 2,6 %, 228 взрослых – 97,4 %). 89 (38 %) имели интрамедуллярные, 145 (97,4 %) – экстрамедуллярные опухоли. Для оценки возникающих после операции нарушений функции спинного мозга исследовался в динамике неврологический статус пациента и его функциональное состояние по Евзикову Г.Ю. (2002) и по шкале Mc-Cormick P.C. (1990).
Как при экстра, так и интрамедуллярных новообразованиях развитие неврологических осложнений в послеоперационном периоде зависели в первую очередь от исходного функционального состояния больного, локализации, гистологической структуры опухоли и степени поражения спинного мозга. Наиболее часто эти осложнения развивались у больных с опухолью злокачественного характера в шейном отделе спинного мозга с исходно выраженным неврологическим дефицитом. Наибольшее и статистически достоверное количество неудовлетворительных функциональных результатов получено у пациентов в фазе частичного и полного поперечного поражения спинного мозга, по сравнению с ирритативной фазой заболевания. Частота неудовлетворительных функциональных исходов операций у пациентов старше 60 лет была также статистически достоверно выше. У больных после удаления экстрамедуллярных опухолей грубые неврологические нарушения в раннем послеоперационном периоде составили 5,9 %. Большая часть возникающей вновь и углубляющейся после операции неврологической симптоматики носит обратимый характер.
У пациентов с интрамедуллярными опухолями уже через 6 месяцев после проведенной операции у достоверно меньшего количества больных определяются чувствительные расстройства (F = 1,75), а через 1 и 3 года достоверность этих различий возрастает еще больше (F = 2,45; F = 2,01) – рис. 2, А. У этой группы оперированных через 6 месяцев и 1 год после хирургического лечения, по сравнению с дооперационным уровнем и перед выпиской, отмечался статистически достоверный регресс двигательных расстройств у большего числа пациентов (F = 1,67; F = 2,53) – рис. 1.
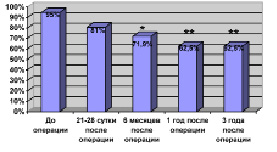
Рис. 1. Динамика двигательных нарушений у больных с ИМО. Примечание: * – различия достоверны
У них же через 1 год после хирургического лечения пациенты 2 и 3 функциональных классов по шкале Mc-Cormick P.C. (1990 г.) встречались достоверно чаще – 41,8 % – F = 2,47 и 28,6 % случаев – F = 1,98. Риск развития серьезных необратимых неврологических осложнений после радикального удаления интрамедуллярных опухолей в нашей серии составил 9 %. Большая часть возникающей в послеоперационном периоде неврологической симптоматики является обратимой.
Имеющийся отек спинного мозга после удаления опухолей на верхне-шейном уровне нередко прогрессирует, что значительно усугубляет клиническую картину заболевания и осложняет течение послеоперационного периода. Клиническое его прогрессирование проявляется появлением на 2-5 сутки бульбарных симптомов в виде нарушения глотания, а затем расстройствами сознания больного вплоть до комы. Восходящий отек спинного мозга у наших больных с опухолями шейного отдела диагностирован у 3 человек (0,6 %).
Неинфекционные осложнения области хирургического вмешательства. Осложнения неинфекционного характера наблюдались в раннем и позднем после операционном периоде у 31 больного, что составило 6,6 %. Из них наиболее часто встречалась послеоперационная ликворея. Она диагностирована в 6 % случаев (у 28 из 467 больных) от общего числа всех больных с опухолями спинного мозга. Это потребовало установки больным наружного люмбального дренажа на 7-11 суток и наложения на кожу в зоне ликвореи дополнительных герметизирующих швов. Такая тактика позволила без дополнительного оперативного вмешательства купировать возникшие осложнения. Ранее проведенная лучевая терапия на область частично удаленной опухоли значительно повышает риск развития послеоперационной ликвореи. Так, например, из 6 больных, оперированных нами повторно в связи с продолженным ростом экстра-интрамедуллярных опухолей и ранее проведенной лучевой терапией, у 2 (33 %) она развилась в раннем послеоперационном периоде
У 1 (0,2 %) человека в зоне оперативного вмешательства диагностирована клинически и по данным МРТ спинного мозга эпидуральная гематома, вызывающая компрессию спинного мозга. Проведенная операция, направленная на удаление гематомы привела к регрессу вновь возникшей неврологической симптоматики.
Формирование ликворных кист в эпидуральном и межмышечном пространстве (пссевдомиелорадикулоцелле) в большинстве случаев происходило у больных с послеоперационной упорной ликвореей. Данный вид осложнений отмечен в позднем послеоперационном периоде у больных в результате не герметичности твердой мозговой оболочки в зоне оперативного вмешательства у 11 больных (2,3 %).
Размер псевдомиелорадикулоцелле колебался от небольших до значительных размеров (от 25 до 150 мл). Ни у одного больного они не вызывали сдавление спинного мозга и не усугубляли неврологическую симптоматику. Но у 3 из 11 явились причиной развития поздней ликвореи, которая купирована нами хирургическим путем. Всем им проведена пластика ликворного свища путем герметизации ТМО гомотрасплантатом с использованием медицинского клея, тахокомба и послойного ушивания мягких тканей с установкой наружнего эндолюмбального катетера на срок 10-12 дней (рис. 2).
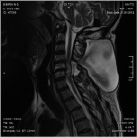
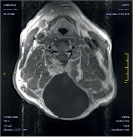
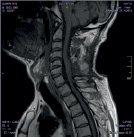
А Б В
Рис. 2. МРТ спинного мозга больной с псевдомиелорадикулдоцелле: А, Б – до операции. В – послеоперационный МРТ контроль
Инфекционные осложнения области хирургического вмешательства. Осложнения подобного характера встретились у 9 оперированных – в 1,9 % случаев. Инфекционные осложнения области хирургического вмешательства в виде поверхностного либо глубокого нагноения послеоперационной раны возникли у 7 больных, что составило 1,5 % от всех оперируемых больных. Поверхностные нагноения купированы путем предварительной местной санации ран, а затем наложением вторичных швов на кожу. Глубокое нагноение операционной раны возникло у 1 человека (0,2 %). Оно потребовало раскрытие и санацию раны до твердой мозговой оболочки с эвакуацией нагноившейся гематомы и наложением вторичных швов.
Инфекционные осложнения со стороны центральной нервной системы в виде гнойного менингита отмечено у 1 (0,2 %) больного с экстрамедуллярной опухолью. Оно купировано местным и парентеральным введение антибиотиков.
Экстрамедуллярные осложнения. Данные осложнения в нашей серии наблюдений суммарно диагностированы 115 раз. Это связано с тем, что у 20 пациентов их развивалось по 2, а у 15 оперированных – по 3 в виде негрубых нарушений со стороны дыхательной, желудочно-кишечной и мочеиспускательной систем. В итоге 115 осложнений возникло у 65 (13,9 %) человек.
Экстрамедуллярные осложнения были представлены в большинстве своем дисфункцией желудочно-кишечного тракта. Интестинальная недостаточность проявлялась в виде динамической кишечной непроходимости. Она наблюдаются у 9 % пациентов (у 42 из 467). Для устранения динамической кишечной непроходимости использовали метоклопрамид, слабительные средства, гипертонические клизмы с одновременной стимуляцией кишечника прозерином или убретидом. В атонической стадии противопоказано введение газоотводной трубки. По мере восстановления перистальтики стимуляцию с помощью клизм заменяют применением свечей.
На втором месте по частоте встречаемости были назокоминальные инфекции. У больных с опухолями спинного мозга в первую очередь с интрамедуллярными на шейном уровне нередко наблюдаются выраженные нарушения функции дыхания, которые могут усугубляться после операции. Это приводит к ухудшению, а нередко и к выключению грудного дыхания с резким уменьшением легочной вентиляции, ателектазам и на фоне нарушения дренажной функции бронхов к развитию пневмонии. Послеоперационные бронхо-легочные осложнения при хирургическом лечении опухолей спинного мозга относятся к одним из наиболее частых. Частота послеоперационных пневмоний, по данным спинальной клиники Института нейрохирургии им. акад. А.П. Ромоданова, в различные годы колебалась от 7 % до 12 %. По нашим данным частота развития пневмонии составила 4 % (у 18 из 467 больных) и развивалась она только у больных с опухолями шейного отдела спинного мозга с исходным грубым неврологическим дефицитом. Но ни в одном случае данное осложнение не явилось причиной летального исхода.
Наиболее часто трофические нарушения в виде пролежней у наших больных развивались на фоне грубой неврологической симптоматики при поражении интрамедуллярной опухолью шейного отдела спинного мозга. Такие осложнения возникли у 7 больных, что составило 1,5 % от общего числа пациентов. Согласно классификации Когана 4 человека имели поверхностные пролежни в виде мацерации кожных покровов в стадии первичной реакции в области крестца, у 3-х имелись глубокие пролежни в некротической стадии.
Наличие у больных нескольких очагов инфекции в виде пневмонии, пролежней нередко приводит к развитию сепсиса. Из всех оперированных сепсис диагностирован у 3 (0,6 %) человек со злокачественными интрамедуллярными опухолями на шейном уровне на фоне двусторонней пневмонии и пролежней.
Венозная воздушная эмболия (ВВЭ). Частота встречаемости ВВЭ в нашей серии, состоящей из 135 больных с опухолями на уровне шейного и верхне-грудного отделов позвоночника, оперированных сидя, составила 7,4 % (у 10 их 135 больных). Она не носила массивный характер, летальных исходов от развившейся ВВЭ ни в одном случае не было.
Тромбоэмболия легочных артерий (ТЭЛА). В нашей серии больных, несмотря на использование нами отработанной в Институте им. Н.Н. Бурденко комплексной профилактики, ТЭЛА развилась в 1,4 % случаев (7 из 467 человек). При этом причиной летального исхода ТЭЛА явилась у 3 из 467 пациентов, что составило 0,6 %.
Инфекция мочевыводящих путей. У 64,4 % у наших больных, особенно с интрамедуллярными опухолями, уже до операции имелась дисфункция тазовых органов в виде нарушения мочеиспускания (рис. 3). Им проводилась периодическая катетеризация мочевого пузыря. Всем им и больным, у которых не наступало быстрое восстановление самостоятельного мочеиспускания, проводили продолжительную катетеризацию мочевого пузыря катетером Фолея. При восстановлении позывов на мочеиспускания предпочтение отдавали периодической катетеризации. В этой ситуации на фоне сохраняющейся дисфункции мочевого пузыря, несмотря на профилактику циститов, последние в нашей серии больных диагностированы у 25 человек – 5,4 % от общего числа больных.
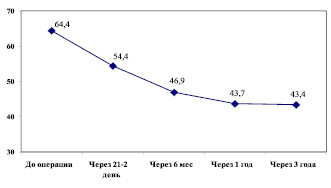
Рис. 3. Нарушения функции тазовых органов у больных с интрамедуллярными опухолями в динамике
Операции по поводу опухолей спинного мозга при сочетании ряда неблагоприятных факторов могут заканчиваться летальным исходом. Всего в представленной нами хирургической серии в раннем послеоперационном периоде умерло 6 из 467 больных, что составило 1,3 %. Причиной летального исхода явились осложнения в виде ТЭЛА (50 %) и восходящий отек спинного мозга (50 %). 3 человека имеющие интрамедуллярные опухоли на верхне-шейном уровне и погибли от восходящего отека на бульбарные отделы ствола головного мозга. У остальных 3-х опухоли локализовались в шейном (1) и у 2-х в грудном отделах позвоночника.
Осложнения со стороны позвоночника (ортопедические осложнения). Деформации позвоночника, как, например, сколиоз или, чаще, кифоз различной степени тяжести наблюдались в нашей хирургической серии больных у 37 из 467 пациентов (8 %). У детей после удаления интрамедуллярной опухоли осложнения в отдаленном послеоперационном периоде в виде сколиотической деформации возникли в 33 % случаев. Все они связаны с проведением расширенной ламинэктомии на шейно-грудном и грудопоясничном уровне, потребовавшейся для удаления распространенных интрамедуллярных опухолей на 5-7 позвонках.
Наши данные совпадают с литературными в том, что гемиламинэктомия, применяющаяся, при небольших, в основном экстрамедуллярных опухолях спинного мозга не подходят для интрамедуллярных опухолей, т.к. необходимо обнажение средней линии спинного мозга. Когда требуется обширная ламинэктомия или ламинотомия, рекомендуется сохранять одну заднюю дужку между каждым пятым или шестым позвонками. Для снижения травматичности операционных доступов к опухолям спинного мозга являются необходимо избегать повреждения межпозвонковых суставов, выполнять остеопластическую ламинотомию у детей с последующей иммобилизацией позвоночника как минимум на 4 месяца. Наряду с этим проводится ортопедический и радиологический контроль до окончания периода роста ребенка и отказ от назначения радиотерапии пациентам с доброкачественными интрамедуллярными опухолями. Ламинотомия проводится нами с использованием ультразвукового аппарата фирмы Misonix.
Для снижения травматичности операционных доступов к опухолям спинного мозга, по нашему мнению, также необходимо использовать микрохирургическую технику в сочетании с разработанными нами технологическими приемами лазерной хирургии на основе применения неодимового лазера. Сочетание данных технологий позволяет уменьшить травматичность операционных доступов и резецировать экстрамедуллярные опухоли только из геми- и интерламинарных доступов с сохранением суставных и остистых отростков позвонков. Наряду с этим, проведение ламинотомии и ламинопластики у взрослых позволяет в отдаленном периоде также уменьшать вероятность развития подобных деформаций.
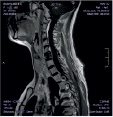
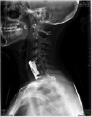
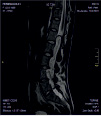
Хирургическое лечение деформаций позвоночника осуществлялось путем: краниоцервикальной фиксации, проведения межтелового спондилодеза на нескольких уровнях, транспедикулярной и ламинарной фиксации позвоночного столба (рис. 4).
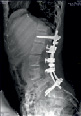
А Б В Г
Рис. 4. Клинический примеры пациентов: А. – МРТ послеоперационный контроль пациента с экстрамедуллярной опухолью на шейном уровне («песочные часы») Б. Рентгенограмма шейного отдела позвоночника того же больного после проведенного переднего спондилодеза Ni-Ti и пластиной Atlantis; В. – Дооперационные МРТ изображения пациента с экстрамедуллярной опухоли корешков конского хвоста; Г. – Рентгенография позвоночника того же больного после удаления опухоли и транспедикулярной фиксации позвоночника на поясничном уровне
Заключение
Наибольшее количество осложнений после удаления опухолей спинного мозга развивается в раннем послеоперационном периоде (1 месяц с момента проведения операции).
Наиболее грозными осложнениями, часто приводящим в послеоперационном периоде больных к летальным исходам, является восходящий отек спинного мозга, развивающийся в 0,6 % и тромбэмболия легочных артерий, диагностированная в 1,4 % случаев.
Риск развития серьезных необратимых неврологических осложнений после радикального удаления интрамедуллярных опухолей составил 9 %. Грубые неврологические нарушения в раннем послеоперационном периоде после резекции экстрамедуллярных опухолей развиваются в 5,9 %. При этом большая часть возникающей вновь и углубляющейся после операции неврологической симптоматики носит обратимый характер.
Хирургическое лечение опухолей спинного мозга имеет минимальные риски развития общехирургических осложнений и не влияет на клинические результаты лечения больных и летальность.

