Болезнь Легг-Кальве-Пертеса (БЛКП) – заболевание тазобедренного сустава (ТБС) полиэтиологичной природы, характеризующееся нарушением структуры головки бедра различной степени тяжести [1,2,3]. Частота встречаемости патологии в разных странах неодинакова: от 1:10 000 детского населения в США до 297:10 000 в южной Индии [5]. Основной контингент больных хорошо охарактеризован «правилом 80 %»: около 80 % всех случаев встречается у мальчиков, в 80 % случаев – одностороннее поражение и 80 % случаев возникает в возрасте от 4 до 9 лет [4,6]. Частота встречаемости БЛКП у девочек низкая. Необходимо отметить, что в 25 % случаев встречается двустороннее поражение ТБС с асинхронным началом [6,7].
Этиология заболевания до настоящего момента окончательно не установлена. Однако работы ряда авторов позволили выделить предрасполагающие факторы болезни [1,2,3], среди которых можно выделить дефицит гормона роста (соматомедина и соматотропина) у детей [8]; генетические нарушения в системе экспрессии локусов HLA-A в лимфоцитах крови, что приводит к развитию некроза костной ткани [8]; коагулопатия, связанная с дефицитом протеина С и S и склонностью к гиперфибриногенемии, что способствует загустеванию в сосудах МЦР и развитию застойной венозной гиперемии с исходом в стазишемию [9,10]; а также хроническию травматизацию сустава и действие факторов окружающей среды.
Ввиду длительного латентного периода в течении БЛКП и несовершенства этапности оказания медицинской помощи, применение консервативного лечения у пациентов малоэффективно, поскольку его применение ограничено I–II стадией заболевания. Наибольшее распространение в настоящее время получило хирургическое лечение, которое позволяет добиться хороших результатов при средних и тяжелых стадиях болезни, максимально восстановить сферичную форму головки бедра [2].
Ранее для лечения заболевания применяли декомпрессивные операции (остеоперфорации, костно-пластические вмешательства), позволяющие снизить внутрикостное давление в головке бедра, улучшить кровообращение и ликвидировать очаг некроза [3]. В настоящее время к актуальным методам оперативного лечения относятся различные виды межвертельных остеотомий, нередко в сочетании с ацетабулопластикой или субхондральным моделированием головки бедра [3].
Примечательно, что в литературе имеется недостаток информации о применении определенной методики оперативного лечения в зависимости от возраста детей, сроков заболевания и стадии процесса, что обусловлено отсутствием четких показаний к оперативному вмешательству.
Цель исследования. Оценить эффективность результатов хирургического лечения детей с БЛКП на основе обоснованного алгоритма ведения данной категории пациентов.
Материалы и методы исследования
В исследование включены 118 детей (20 девочек и 98 мальчиков) с диагностированной болезнью Легг–Кальве–Пертеса в возрасте от 4–х до 12 лет (средний возраст 5,2±0,8 года). Для постановки диагноза использовали клинический, КТ- и рентгенологический методы, а также разработанные нами критерии диагностики с использованием МРТ картины стадий остеонекроза по Burgener (2002).
Клинический метод исследования заключался в тщательном сборе анамнеза о течении болезни (время появления первых жалоб, симптомов и пр.), во время осмотра уделяли внимание длине, оси конечности, наличию деформации. Рентгенологическое исследование включало рентгенографию тазобедренных суставов до и после операции через 2 мес., 6 мес. и 1 год. Рентгенологическое исследование позволяло определить наличие остеонекроза и пространственные изменения в пораженном суставе, а также оценить степень регенерации после выполненного оперативного вмешательства. В ряде случаев для уточнения локализации и размеров очага поражения выполняли КТ-графию и МР томографию. Группу сравнения составили 26 детей без патологии тазобедренных суставов, распределенных по полу и возрасту. Для оценки как минимальных, так и выраженных изменений со стороны костно-хрящевых элементов тазобедренного сустава при остеонекрозе использовалась классификация F.A. Burgener 2002. Кроме того, диагностика была дополнена исследованием фибробластического фактора роста (FGF) – маркера циркуляторной гипоксии, являющейся предиктором некроза любой ткани живого организма (табл. 1). Ростовой фактор определяли методом иммунноферментного анализа в сыворотке крови с помощью тест системы компании R&D Systems, США.
Таблица 1
Диагностические критерии БЛКП различных стадий
|
Стадия |
Клинические признаки |
Рентгенография /МРТ |
Ростовой фактор |
|
FGF, пг/мл |
|||
|
Норма: 9,7±0,9 |
|||
|
I |
Отсутствуют/ боль |
Остеопения, склероз, кистозные трансформации, костный отек |
30,5±2,9 |
|
II |
Боль/хромота |
Субхондральное разрежение костной ткани, признаки МР-«полумесяца» |
27,3±2,4 |
|
III |
Боль и нарушение функции |
субтотальное поражение головки с выраженной деформацией и наличием линии импрессионного перелома |
27,4±4,2 |
|
IV |
Боль и нарушение функции |
тотальное поражение головки бедренной кости, а также наличие изменения вертлужной впадины, вторичный остеоартрит |
26,6±1,7 |
Результаты исследования и их обсуждение
В зависимости от выполненного оперативного вмешательства все пациенты были разделены на три группы. 1-ю группу составили 18 детей, которым проводились костно-пластические вмешательства (реваскуляризация головки и шейки бедра с использованием различных аллотрансплантатов). Во 2–ю группу входили 86 детей, которым выполнена межвертельная деторсионно-варизирующая остеотомия. В 3-ю группу вошли 14 детей после межвертельной ротационной корригирующей остеотомии.
Пациенты всех групп наблюдения предъявляли жалобы на боли в области пораженного сустава, усиливающиеся при физической нагрузке; постепенное ограничение движений в суставе, в частности сгибания и отведения в тазобедренном суставе пораженной конечности.
Рентгенологическое исследование пациентов 1-й группы констатировало во всех случаях признаки поражения эпифиза бедренной кости. У 7 пациентов (38 %) отмечалось частичное поражение головки бедра, а у остальных 11 пациентов (62 %) – тотальное поражение. Для уточнения размеров очага некроза данным больным в дооперационном периоде производили рентгенологическое исследование в селективных проекциях и КТ-графию, при этом очаг поражения локализовался в различных отделах головки бедренной кости и составлял 25–75 % ее площади (рис. 1). Стадия поражения по разработанным критериям соответствовала I-III стадии F.A. Burgener (2002).
Во 2-й группе выявлено частичное поражение головки бедренной кости в 10 % случаях (8 пациентов) и тотальное поражение в 90 % (78 детей), при этом очаг поражения локализовался в различных отделах головки бедренной кости, за исключением апикальной зоны, и составлял от 25 до 50 % ее площади.
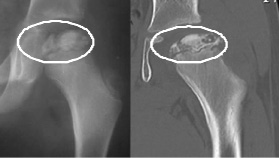
Рис. 1. Рентгенограмма (1) и КТ-изображение (2) тазобедренного сустава пациента Ш., 10 лет. Диагноз: болезнь Легг–Кальве–Пертеса, 2 стадия, частичное поражение эпифиза. Очаг некроза, занимающий 50 % площади расположен апикально
В 3-й группе в дооперационном периоде во время рентгенологического исследования в 100 % случаев выявлено тотальное поражение эпифиза бедренной кости, II-IV степень поражения по критериям. КТ-исследование выполняли в 95 % случаях (13 пациентов), при этом оно проводилось с целью определения размеров очага поражения и для визуализации анатомических изменений в суставах с последующим планированием тактики лечения.
Всем пациентам 1-й группы выполнялись костно-пластические оперативные вмешательства, направленные на улучшение трофики и регионарного кровотока в ТБС. При этом 6 больным (33,3 %) пластика осуществлялась костными алло трансплантатами, а 12 (66,7 %) – синтетическими костно-пластическими материалами. При анализе хорошие результаты (отсутствие боли при движении в ТБС, увеличение объема движений в суставе, восстановление нормальной биомеханики походки) были получены у 3 больных (16,6 %) с I и II стадиями заболевания по Burgener и частичным поражением эпифиза. Удовлетворительные (снижение интенсивности болевого синдрома, увеличение объема движений в ТБС, незначительные нарушения биомеханики походки) – у 4 детей (22 %) со II стадией заболевания по Burgener. Неудовлетворительные (сохранение болевого синдрома, ограничение движений в ТБС, нарушенная биомеханика походки) результаты отмечены у 11 пациентов (61,1 %). По-видимому, неудовлетворительные исходы оперативного лечения связаны с тотальным поражением головки бедра на фоне диспластических изменений компонентов сустава. Средние сроки лечения пациентов составили 14–16 дней с последующей реабилитацией в течение 2-х лет, включающей ортезирование и физиофункциональное лечение.
Пациентам 2-й группы с II-III стадиями заболевания по Burgener выполняли межвертельные деторсионно-варизирующие медиализирующие остеотомии бедренных костей. В 38 случаях (44,1 %) остеосинтез осуществлялся Г-образной пластиной. В 48 случаях (55,8 %) остеосинтез выполнен пластинами с угловой угловой стабильностью LСP. Данный вид остеосинтеза позволил отказаться от длительных сроков иммобилизации, ранней активизации больного, сокращения сроков ношения ортеза на тазобедренный сустав (в течение 6–12 мес.). Анализ отдаленных результатов констатировал: хорошие результаты были получены в 65 % наблюдений (56 пациентов), удовлетворительные в 15 % (13), неудовлетворительные в 20 % случаях (17 детей). Во всех случаях удалось исправить имеющиеся нарушения анатомических взаимоотношений в суставе и при этом осуществить его полноценную разгрузку. Данный способ оперативного вмешательства является оптимальным методом лечения при наличии анатомических изменений в суставе и тотальном поражении головки бедра. Сроки лечения у пациентов данной группы составили 7–10 дней и последующей реабилитацией в течение 6–12 месяцев.
Хорошие результаты лечения в 3–й группе были получены у 11 (78,5 %), удовлетворительные у 3 (21,5 %) пациентов (рис. 2).
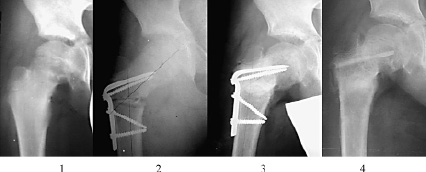
Рис. 2 Рентгенограммы пациента Я., 5 лет. Диагноз: болезнь Легг–Кальве–Пертеса, 3 стадия, частичное поражение эпифиза: 1 – до операции; 2–3 – этапы передне-ротационной остеотомии; 4 – после удаления металлоконструкции с применением аллопластики дефекта головки бедра
Данный вид оперативного лечения приводил к выведению очага некроза из-под повышенной нагрузки, а также способствовал нормализации анатомических взаимоотношений в суставе. Планирование хирургических вмешательств осуществлялось с учетом полученных результатов обследования, рассчитанной скиаграммы ТБС с учетом особенностей анатомии пораженного сустава по данным 3D-реконструкции КТ-исследования. Выведение очага поражения из-под нагрузки осуществлялось не только за счет уменьшения шеечно-диафизарного угла, но и за счет ротационного смещения проксимального отдела бедренной кости. В 80 % случаях (12 пациентов) была выполнена экстензионная (передне-ротационная) остеотомия, что позволяло вывести из-под нагрузки очаг поражения, расположенный преимущественно по передней поверхности головки бедра. У 5 пациентов (35,7 %) применяли флексионную (задне-ротационную) остеотомию. Выбранная тактика операции определялась положением очага остеонекроза, уточненным данными КТ-исследования. Высокая эффективность данного метода обусловлена одномоментным выведением очага из-под нагрузки, что способствовало сохранению достаточного уровня локального кровоснабжения, отсутствию дополнительных сил напряжения в кости.
Специальное исследование ростового фактора FGF в динамике после оперативных вмешательств показало его достоверное снижение через 6 и 12 мес. после оперативных вмешательств до цифр 10–15 пг/мл, что приближалось к норме группы контроля и свидетельствовало о снижении уровня циркуляторной гипоксии. Костно-пластические оперативные вмешательства не влияли на концентрацию фактора роста, что служило неблагоприятным прогностическим признаком в отношении возможных осложнений БЛКП, в частности, латентного некроза, формирования грибовидной деформации головки и вторичного коксартроза.
Обсуждение. Таким образом, костно-пластические оперативные вмешательства, которые проводились пациентам 1–й группы, оказались эффективны только у детей с начальной стадией заболевания и небольшим очагом поражения эпифиза. Скорее всего, это связано с низкой эффективностью данных видов оперативных вмешательств и отсутствием восстановления конгруэнтности суставных поверхностей. Кроме того, срок восстановления пациентов после данного оперативного вмешательства был удлинен на 15–23 % по сравнению с другими группами. Таким образом, целесообразно использовать костно-пластические операции как дополнительный метод стимуляции кровообращения в зоне остеонекроза на заключительном этапе лечения.
У пациентов 2–й группы хорошие результаты были получены как при II, так и при III стадии БЛКП по Burgener. Это связано с радикальностью и высокой эффективностью данного оперативного пособия. Следует отметить, что данный вид оперативного вмешательства является методом выбора при тотальном поражении эпифиза бедренной кости и наличии нарушений анатомических взаимоотношений в суставе. Современные металлоконструкции позволяют надёжно фиксировать костные фрагменты сустава, выводить очаг некроза головки из-под нагрузки, способствуя надежному восстановлению биомеханически выгодного положения суставных концов.
У большинства пациентов 3-й группы были получены достоверно хорошие результаты с восстановлением анатомических параметров ТБС. Во время операции наряду с полноценной разгрузкой пораженного сустава участок некроза выводился в ненагружаемую часть головки бедренной кости. Сроки восстановления головки бедра у таких пациентов были на 12–16 % меньше, чем у пациентов, которым выполнялась межвертельная деторсионно-варизирующая остеотомия. Это связано с тщательным отбором пациентов на операцию, главным критерием которого было периферийное положение очага остеонекроза.
Заключение. Анализ ранее проведенных оперативных вмешательств показал, что хорошие результаты наблюдаются у пациентов с начальной стадией заболевания и частичным поражением эпифиза при выборе любого метода хирургического лечения.
Группа костно-пластических оперативных вмешательств имеет ретроспективное значение и не может применяться, как самостоятельный метод лечения из-за недостаточной эффективности, отсутствия влияния на анатомические взаимоотношения в пораженном суставе, длительным сроком реабилитации в послеоперационном периоде. Однако они могут применяться в качестве дополнительной меры по стимуляции кровообращения в головке бедра.
Межвертельная остеотомия, как оперативный метод лечения, обладает рядом преимуществ. Так, ротационно-варизирующие межвертельные остеотомии, суть которых заключается в выведении очага некроза в ненагружаемую часть ТБС за счет проведения смещения шейки и головки бедра, способствует полному восстановлению биомеханически правильной формы головки бедра, нормализации ее трофики. В свою очередь, быстрая реконструкция суставных поверхностей обеспечивает сокращение сроков реабилитации пациентов с болезнью Легг–Кальве–Пертеса. Оперативное вмешательство при БЛКП положительно влияет на восстановление нормальной оксигенации тканей сустава, что было подтверждено исследованием концетрации предиктора циркуляторной гипоксии – FGF-фактора.
Таким образом, создание дифференцированного подхода к хирургическому методу лечения позволило бы существенно сократить сроки лечения детей, получить в большинстве случаев хорошие результаты, а также снизить риск послеоперационных осложнений.

