В последнее десятилетие в связи с урбанизацией населения, увлечением активными видами спорта, беспрепятственной продажей алкогольных напитков, была отмечена тенденция к увеличению травм челюстно-лицевой области (ЧЛО), в частности, сочетанных травм с сотрясением головного мозга [1, 2, 3, 4]. При диагностике травм сочетанного характера врач сталкивается со многими трудностями. Диагностика острого периода легкой черепно-мозговой травмы(ЧМТ) часто носит субъективный, неспецифический характер, где травма ЧЛО создает дополнительные сложности, приводящие к гиподиагностике неврологической симптоматики и, соответственно, к отсутствию своевременного лечения ЧМТ [5, 6, 7]. В этой связи большое количество ЧМТ остаются без внимания.
Цель исследования
Прогнозирование диагноза ЧМТ у лиц с травмами ЧЛО в остром периоде.
Материалы и методы исследования
Черепно-лицеваятравма является одной из ведущих причин госпитализации. Вопросы лечения сочетанных повреждений основания черепа и лица, в том числе выбор оптимального хирургического подхода, срочность и распространенность хирургического вмешательства, остаются спорными. Кроме того, участие различных специалистов, таких, как челюстно-лицевые хирурги, нейрохирурги, пластические хирурги и оториноларингологи, может приводить к противоречиям в определении тактики лечения. Несмотря на значительные изменения в диагностике структур переломов в течение последних лет, единой классификации черепно-лицевой травмы не существует. Повреждения челюстно-лицевой области представляют собой нарушение целостности, как костей лицевого скелета, так и мягких тканей. Принято выделять три зоны лица: верхнюю, среднюю и нижнюю. Травма ЧЛО относится к числу наиболее частых повреждений с неуклонной тенденцией к росту. В связи с этим диагностика сочетанной травмы черепно-лицевой области с наличием мозговой дисфункции остается актуальной проблемой экстренной медицины. Клиническое обследование пострадавших с одновременным повреждением лицевого скелета и структур головного мозга позволяет составить лишь приблизительное представление о характере мозговых нарушений, которые нередко приводят к астенизации больных, лабильности настроения, а в отдельных случаях – к проявлениям депрессии. Учитывая рефлекторный ангиоспазм, нарушение микроциркуляции, лежащие в основе патогенеза церебральных нарушений у лиц, перенесших ЧМТ, наблюдаются различные клинические проявления в виде вегетативной дисфункции, внутричерепной гипертензии, а в более тяжелых случаях – очаговой неврологической симптоматики. Было отмечено, что изолированная травма ЧЛО имеет сходные симптомы с клиническими проявлениями мозговой дисфункции. Однако, несмотря на это, до настоящего времени большинство челюстно-лицевых хирургов рассматривают данный вид травм как изолированную, не предавая должного внимания возможной мозговой травме. Клиническая картина сочетанных травм челюстно-лицевой области зависит от того, на какую зону лица оказал свое действие повреждающий фактор. Очевидно, что сила воздействия повреждающего фактора будет зависеть в большей степени от массы травмирующего агента и приданного ему ускорения; с другой стороны, время воздействия будет зависеть от места приложения силы и характера. Самым уязвимым и более слабым является верхняя зона лица, т.к. за короткое по времени и разрушающее по силе, определенное травмирующее действие может являться повреждающим фактором. До настоящего времени нет точного ответа на вопрос, в течение какого периода происходит восстановление после сотрясения головного мозга (СГМ). Традиционно считалось, что большинство пациентов с легкой ЧМТ выздоравливают в период от недели до месяца без специфического лечения. Тем не менее, многочисленные исследования показывают, что спустя 1–3 месяца после травмы не менее чем у половины больных, перенесших СГМ, сохраняются или дополнительно развиваются различные нарушения, которые иногда сохраняются и более длительное время. Экспериментальные и клинические исследования доказали, что за «легкостью» клинических повреждений скрываются как ультраструктурные, так и микроскопически определяемые изменения в различных участках головного мозга, которые сохраняются в течение многих месяцев после СГМ. Отягощенность анамнеза соматической патологией, повторными черепно-мозговыми травмами, а также пожилой и старческий возраст пострадавших, играют большую роль в осложненном течении и качестве исходов при сотрясении головного мозга. Кроме того, в структуре травм ЧЛО довольно большое количество занимают дети и молодые люди, которые часто склонны к несоблюдению рекомендуемого режима лечения и поведения. Это может привести к удлинению периода восстановления и возникновению различных последствий: астенического синдрома, вегето-сосудистой дистонии, когнитивных, эмоциональных, поведенческих и других нарушений. При злоупотреблении спиртными напитками возможно развитие эпилептических приступов. Последствия черепно-мозговых травм, в частности сотрясения головного мозга, являются одной из важнейших проблем современной медицины, интерес к которой неуклонно возрастает во всем мире. Большая часть хронических больных неврологического, психиатрического, а также соматического профиля имеет травматический анамнез, страдая теми или иными последствиями черепно-мозговой травмы. Частота и выраженность посттравматических синдромов не всегда коррелирует с тяжестью острого периода травмы. К настоящему времени сформулирована и углубленно изучается концепция травматической болезни (ТБ) головного мозга.
Уточнены морфологические изменения как в остром периоде ЧМТ, так и при ее последствиях, выделен ряд посттравматических неврологических синдромов. На основании анализа данных литературы предложено следующее определение понятия «последствия ЧМТ». Последствия черепно-мозговой травмы – эволюционно предопределенный и генетически закрепленный комплекс процессов в ответ на повреждение головного мозга и его покровов. Последствия ЧМТ в большинстве случаев представляют собой не стационарное состояние, а весьма динамичный патогенетический многоуровневый процесс, многие звенья которого лишь опосредовано, связаны с травмой и реализуются собственными механизмами реагирования на патологическое воздействие. Примерно в трети случаев сотрясений головного мозга наступает полное клиническое выздоровление в промежуточном периоде, в остальных случаях возникает новое функциональное состояние центральной нервной системы (ЦНС), стремящееся к нормальному уровню. Однако этот уровень может снижаться, приводя к срыву компенсаторных возможностей ЦНС и ухудшению состояния больных,что соответствует уровню декомпенсации посттравматического процесса.
Таким образом, отдаленный период ТБ характеризуется резвившемся в ответ на механическое повреждение головного мозга адаптивным состоянием ЦНС, объединенным в понятие «посттравматическая энцефалопатия» (ПТЭ). ПТЭ трактуется, как комплекс структурно-функциональных изменений нервной системы, морфологической основой которого являются первичные травматические некрозы и дистрофия, как неспецифический ответ на внешнее воздействие.
Индивидуальный ответ в виде сосудистых, ликвородинамических, иммунологических и метаболических нарушений, приводит к развитию апоптоза, степень выраженности которого определяет индивидуальную динамику процесса в последующем.
Проявляется данное состояние главным образом признаками астено-невротического синдрома, головной болью, головокружением, астенией, когнитивными нарушениями, аффективными нарушениями, нарушениями сна, церебрально-очаговыми нарушениями в виде рассеянной органической недостаточности, нейропсихологическими расстройствами, вегетативными дисфункциями, ликворологическими нарушениями, посттравматической эпилепсией, сосудистыми осложнениями, симптоматической артериальной гипертензией, возможно развитие посттравматического церебрального арахноидита, нейроэндокринно-обменной формы гипоталамического синдрома. Со временем проявления травматической энцефалопатии могут меняться в степени выраженности в ту или другую сторону. По данным ряда авторов посттравматическая энцефалопатия – состояние, вызываемое тяжелой или среднетяжелой ЧМТ, субстратом которой являются очаговые и диффузные изменения вещества мозга, которые можно выявить при КТ или МРТ.
По мнению других авторов целесообразно выделять ПТЭ нетяжёлых травм мозга, для которых характерен корковый уровень повреждений. Клинико-нейрофизиологические различия между ними прослеживаются только в течение первого года от момента травмы, в последующие периоды достоверные отличия не выявляются.
В зависимости от выраженности тяжести ведущего синдрома или группы вышеизложенных синдромов, периода и характера течения травматической болезни, степени функциональных нарушений А.Ю. Емельяновым (2000) предложена классификация посттравматической энцефалопатии с выделением 3-х ее степеней. Кроме того, для обозначения патологического состояния, возникающего у больных, перенесших легкую ЧМТ (ЛЧМТ), используют термин посткоммоционный синдром (ПКС). ПКС – результат сложного взаимодействия органических изменений в головном мозге, обусловленных чаще всего диффузным аксональным повреждением, и социально-психологических факторов. Их соотношение со временем меняется: если вначале важную роль играют органические факторы, то в последующем на первый план выходят психологические, социальные или ятрогенные факторы. Проявляется данное состояние головной болью, быстрой утомляемостью, нарушением концентрации внимания, снижением работоспособности, нарушением сна, головокружением, раздражительностью, тревожностью, депрессией, вегетативной дисфункцией. В отличие от вышеописанных последствий ЛЧМТ посттравматическая эпилепсия более тесно связана с тяжестью перенесенной травмы, в случае ЛЧМТ развитие приступов характерно в промежуточном и отдалённом периодах, при этом частота возникновения посттравматической эпилепсии не превышает частоту эпилепсии в общей популяции. Поэтому, при появлении у больного, перенесшего ЛЧМТ, пароксизмальных состояний следует предположить либо возможность не эпилептических пароксизмов, либо присоединение эпилептогенной этиологии. Лишь незначительное количество неврологов считают потерю сознания обязательным условием для развития ПКС, большинство же согласны с утверждением, что симптоматика ПКС может быть зарегистрирована у пациентов, перенесших травму, не сопровождающуюся потерей сознания. Некоторые исследователи предлагают подразделять ПКС на ранний и поздний, когда симптоматика длится более 6 месяцев. Вероятность развития ПКС, как соглашаются большинство исследователей, выше после легкой травмы головы, чем после тяжелой, но причина этого феномена остается неясной.
Выявление когнитивных нарушений, астенического синдрома у пациента с давностью травмы (сотрясения мозга) более 12 месяцев возможно в случае хронического посткоммоционного синдрома. По мнению М. А1ехander (1995), через 1 год после травмы симптоматика ПКС сохраняется лишь у 10–15 %, в этих случаях предложено использовать термин «персистирующий (хронический) посткоммоционный синдром». Обычно он проявляется головной болью, головокружением, астенией. Выраженность многих из этих симптомов не только не уменьшается со временем, подчиняясь характерной динамике ПКС, но и продолжает нарастать. В генезе хронического посткоммоционного синдрома (ХПКС) ведущую роль играют психогенные факторы. Хронизации ПКС способствуют преморбидные особенности личности, такие как ипохондрическая настроенность, частые стрессы, социальная неустроенность и рентная установка, предшествовавшие легкой ЧМТ / СГМ. Таким образом, проблема диагностики и лечения последствий сочетанных черепно-лицевых травм, в частности сотрясения головного мозга, являются одной из важнейших проблем современной медицины, в основе данных состояний лежат диффузные, дегенеративные процессы в головном мозге, дальнейшее изучение которых является актуальной проблемой неврологии.
Было проанализировано 90 историй болезни с травмами ЧЛО, взятых из архива отделения челюстно-лицевой хирургии за 2015 год. Все пациенты прошли клинико-инструментальное и лабораторное обследование на базе городской клинической больницы скорой медицинской помощи города Ставрополя. Возраст исследуемых от 18-60 лет. Из них было 80 (88,8 %) мужчин и 10 (11,1 %) женщин. В структуре переломов: повреждения скуловой кости – у 15 (16,6 %) человек, перелом нижней челюсти – у 75 (83,3 %) человек. Большинство исследуемых травм – в 45 (50 %) случаях явилось следствием ссор и конфликтов на бытовой почве. В 18 (20 %) случаях – следствием дорожно-транспортных происшествий. Производственная и спортивная травмы составили 18 (20 %) случаев. Прочие травмы составили 9 (10 %) случаев. Среди обследованных, сочетанные челюстно-лицевые травмы с сотрясениями головного мозга были у 30 (33,3 %) человек. Изолированные черепно-лицевые травмы у 60 (66,6 %) человек. Из них на момент получения травмы больной терял сознание в 15 (25 %) случаях, рвота была у 2(3,3 %) больных, тошноту испытывали – 15 (25 %) обследованных.
Для прогнозирования наличия ЧМТ у лиц с травмой ЧЛО был использован параметрические метод оценки достоверности результатов статистического исследования. Для этого был применен метод оценки достоверности разности между сравниваемыми выборочными результатами- критерий достоверности (Стьюдента), предложенный В. Госсетом. Критерий Стьюдента рассчитывается по формуле
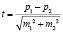 ,
,
где p – относительный показатель, исчисляемый в процентах, m – ошибка средней арифметической.Разница между сравниваемыми выборочными величинами существенна и статистически достоверна при вероятности безошибочного прогноза 95 %, т.е. величина критерия Стьюдента должна быть равна или больше 2 (при n > 30). Только при этих условиях прогноз считается безошибочным, свидетельствующим о надежности используемого метода. Средняя ошибка относительных показателей рассчитывается по формуле:
m = 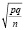 ,
,
где р – соответствует величине относительного показателя, q = 100 – p, если относительный показатель выражен в процентах, 1000 – р, если показатель вычислен в промилле и т.д. С увеличением числа наблюдений достоверность выборочного результата увеличивается, но это не значит, что следует стремиться бесконечно увеличивать число наблюдений. Это не нужно, а иногда и практически неосуществимо. Относительно небольшой, но качественно однородный статистический материал дает достаточно надежные выводы. Оценить достоверность результатов исследования – значит, установить вероятность прогноза, с которой результаты исследования на основе выборочной совокупности можно перенести на генеральную совокупность. С помощью критерия tмы осуществили сравнение между двумя выборочными по принципу наличия и отсутствия ЧМТ группами с наличием жалоб на потерю сознания, тошноту, рвоту, у пациентов с травмой ЧЛО. Поочередно нами были проанализированы эти три симптома в данных группах.
Результаты исследования и их обсуждение
При проведении статистической оценки достоверности, с помощью критерия Стъюдента, в обеих выборочных группах, по всем трем признакам он равен или больше 2. Исходя из этого следует, что с достоверной вероятностью в 99,9 % можно утверждать, что диагноз ЧМТ, основанный на совокупности субъективных данных, таких как: рвота, тошнота, потеря сознания, выставленный в выборочной группе является верным.
Нами выявлено, что в подавляющем большинстве случаев у пациентов наблюдалось наличие сочетания этих трех симптомов, что позволяет прогнозировать наличие ЧМТ у пострадавших с травмами ЧЛО. Изложенные обстоятельства заставляют всех пострадавших с признаками неврологических расстройств, а также на основании сведений о механизме травмы расценивать как пациентов с острой черепно-мозговой травмой. Диагностика ЧМТ в первые минуты и часы оказания помощи при сочетанных повреждениях значительно затруднена необходимостью проведения экстренных лечебно-диагностических мероприятий, направленных на основную травму. В заключение хочется сказать, что при травмах ЧЛО необходимо уделять должное внимание неврологическому статусу и осмотру.
Выводы
1. Повреждения челюстно-лицевой области в большинстве своем сопровождаются ЧМТ 2. Потеря сознания, как индикатор повреждения мозговых структур, встречается при травмах ЧЛО в 25 % случаев, тошнота в 25 % случаев, а рвота – в 3 %.
3. Сочетание клинических симптомов тошноты, рвоты и потери сознания в 100 % может прогнозировать наличие ЧМТ у лиц с травмой ЧЛО.

